Este texto não substitui o publicado no Diário Oficial da União

Gabinete do Ministro
PORTARIA Nº 3.125, DE 7 DE OUTUBRO DE 2010
Aprova as Diretrizes para Vigilância, Atenção e Controle da Hanseníase.
O MINISTRO DE ESTADO DA SAÚDE, no uso da atribuição que lhe confere o inciso II do parágrafo único do art. 87 da Constituição, e
Considerando que o modelo de intervenção para o controle da endemia é baseado no diagnóstico precoce, tratamento oportuno de todos os casos diagnosticados, prevenção e tratamento de incapacidades e vigilância dos contatos domiciliares;
Considerando que essas ações devem ser executadas em toda a rede de atenção primária do Sistema Único de Saúde - SUS e que, em razão do potencial incapacitante da hanseníase, deve-se garantir atenção especializada em unidades de referência ambulatorial e hospitalar, sempre que necessário; e
Considerando a existência de transmissão ativa da hanseníase no Brasil, com ocorrência de novos casos em todas as unidades federadas, predominantemente nas Regiões Norte, Centro-Oeste e Nordeste, resolve:
Art. 1º As Diretrizes para Vigilância, Atenção e Controle da Hanseníase, constantes do Anexo I a esta Portaria, estabelecidas de acordo com os princípios do Sistema Único de Saúde - SUS, têm a finalidade de orientar os gestores e profissionais dos serviços de saúde.
Parágrafo único. As Diretrizes para Vigilância, Atenção e Controle da Hanseníase visam ao fortalecimento das ações de vigilância epidemiológica da hanseníase, bem como à organização da rede de atenção integral e promoção da saúde com base na comunicação, educação e mobilização social.
Art. 2º Os Formulários das Diretrizes para Vigilância, Atenção e Controle da Hanseníase consistem em instrumentos destinados à implementação das ações de controle da hanseníase.
Parágrafo único. Os Formulários referidos no caput estarão disponíveis no endereço eletrônico http://portal.saude.gov.br/portal/arquivos/pdf/formularios_portaria_n3125_hanseniase.pdf
Art. 3º Esta Portaria entra em vigor na data de sua publicação.
Art. 4º Fica revogada a Portaria Conjunta SVS/SAS/MS nº. 125 de 26 de março de 2009, publicada no Diário Oficial da União nº. 59, de 27 de março de 2009, seção 1, páginas 73 a 78.
JOSÉ GOMES TEMPORÃO
ANEXO I
DIRETRIZES PARA VIGILÂNCIA, ATENÇÃO E CONTROLE DA HANSENÍASE
1. Introdução
O Programa Nacional de Controle da Hanseníase do Ministério da Saúde desenvolve um conjunto de ações que visam orientar a prática em serviço em todas as instâncias e diferentes complexidades, de acordo com os princípios do SUS, fortalecendo as ações de vigilância epidemiológica da hanseníase, a promoção da saúde com base na educação permanente e a assistência integral aos portadores deste agravo.
A atenção à pessoa com hanseníase, suas complicações e sequelas, deve ser oferecida em todaa rede do Sistema Único de Saúde, de acordo com a necessidade de cada caso.
Considera-se um caso de hanseníase a pessoa que apresenta um ou mais dos seguintes sinais cardinais e que necessita de tratamento poliquimioterápico:
a) lesão(ões) e/ou área(s) da pele com alteração de sensibilidade;
b) acometimento de nervo(s) periférico(s), com ou sem espessamento, associado a alterações sensitivas e/ou motoras e/ou autonômicas; e
c) baciloscopia positiva de esfregaço intradérmico.
A hanseníase é uma doença de notificação compulsória em todo o território nacional e de investigação obrigatória. Os casos diagnosticados devem ser notificados, utilizando-se a ficha de notificação e investigação do Sistema de Informação de Agravos de Notificação/Investigação - Sinan Anexo I.
2. Assistência
2.1. Diagnóstico de caso de hanseníase
O diagnóstico de caso de hanseníase é essencialmente clínico e epidemiológico, e é realizado por meio da análise da história e das condições de vida do paciente, do exame dermatoneurológico para identificar lesões ou áreas de pele com alteração de sensibilidade e/ou comprometimento de nervos periféricos (sensitivo, motor e/ou autonômico).
Os casos com suspeita de comprometimento neural, sem lesão cutânea (suspeita de hanseníase neural pura) e aqueles que apresentam área (s) com alteração sensitiva e/ou autonômica duvidosa e sem lesão cutânea evidente, deverão ser encaminhados aos serviços de referência (municipal, regional, estadual ou nacional) para confirmação diagnóstica. Recomenda-se que nessas unidades os casos sejam submetidos novamente ao exame dermatoneurológico, à avaliação neurológica, à coleta de material (baciloscopia ou histopatologia cutânea ou de nervo periférico sensitivo) e, sempre que possível, a exames eletrofisiológicos e/ou outros mais complexos para identificar comprometimento cutâneo ou neural discreto, avaliação pelo ortopedista, neurologista e outros especialistas para diagnóstico diferencial com outras neuropatias periféricas.
Em crianças, o diagnóstico da hanseníase exige exame criterioso, diante da dificuldade de aplicação e interpretação dos testes de sensibilidade. Recomenda-se aplicar o Protocolo Complementar de Investigação Diagnóstica de Casos de Hanseníase em Menores de 15 anos - PCID < 15, conforme Guia de Vigilância Epidemiológica do Ministério da Saúde, 2009 (Anexo II).
O diagnóstico de hanseníase deve ser informado ao paciente de modo semelhante aos diagnósticos de outras doenças curáveis e se causar impacto psicológico, tanto a quem adoeceu quanto aos familiares ou pessoas de sua rede social, a equipe de saúde deve buscar uma abordagem apropriada da situação, que favoreça a aceitação do problema, a superação das dificuldades e maior adesão aos tratamentos. Esta abordagem deve ser oferecida desde o momento do diagnóstico, bem como no decorrer do tratamento da doença e se necessário após a alta por cura.
A classificação operacional do caso de hanseníase, visando definir o esquema de tratamento com poliquimioterapia é baseada no número de lesões cutâneas, de acordo com os seguintes critérios:
PAUCIBACILAR (PB) - casos com até cinco lesões de pele; e
MULTIBACILAR (MB) - casos com mais de cinco lesões de pele.
A baciloscopia de pele (esfregaço intradérmico), sempre que disponível, deve ser utilizada como exame complementar para a classificação dos casos como PB ou MB.
A baciloscopia positiva classifica o caso como MB, independentemente do número de lesões. Observe-se que o resultado negativo da baciloscopia não exclui o diagnóstico de hanseníase.
2.1.1. Diagnóstico das reações hansênicas
Os estados reacionais ou reações hansênicas (tipos 1 e 2) são alterações do sistema imunológico que se exteriorizam como manifestações inflamatórias agudas e subagudas que podem ocorrer mais frequentemente nos casos MB. Elas podem ocorrer antes (às vezes levando à suspeição diagnóstica de hanseníase), durante ou depois do tratamento com Poliquimioterapia (PQT).
A Reação Tipo 1 ou a Reação Reversa (RR) caracteriza-se pelo aparecimento de novas lesões dermatológicas (manchas ou placas), infiltração, alterações de cor e edema nas lesões antigas, com ou sem espessamento e dor de nervos periféricos (neurite).
A Reação Tipo 2, cuja manifestação clínica mais frequente é o Eritema Nodoso Hansênico (ENH) caracteriza-se pelo aparecimento de nódulos subcutâneos dolorosos, acompanhados ou não de febre, dores articulares e mal-estar generalizado, com ou sem espessamento e dor de nervos periféricos (neurite).
Frente à suspeita de reação hansênica, recomenda-se:
a) confirmar o diagnóstico de hanseníase e fazer a classificação operacional;
b) diferenciar o tipo de reação hansênica; e
c) investigar fatores predisponentes (infecções, infestações, distúrbios hormonais, fatores emocionais e outros).
O diagnóstico dos estados reacionais é realizado por meio do exame físico geral e dermatoneurológico do(a) paciente. Tais procedimentos são fundamentais para monitorar o comprometimento de nervos periféricos e para a avaliação da terapêutica antirreacional.
2.1.2. Avaliação do grau de incapacidade e da função neural
É imprescindível avaliar a integridade da função neural e o grau de incapacidade física no momento do diagnóstico do caso de hanseníase e do estado reacional.
Para determinar o grau de incapacidade física deve-se realizar o teste da sensibilidade dos olhos,das mãos e dos pés. É recomendada a utilização do conjunto de monofilamentos de Semmes-Weinstein (6 monofilamentos: 0.05g, 0.2g, 2g, 4g, 10g e 300g) nos pontos de avaliação de sensibilidade em mãos e pés e do fio dental (sem sabor) para os olhos. Nas situações em que não houver a disponibilidade de estesiômetro ou monofilamento lilás, deve-se fazer o teste de sensibilidade de mãos e pés com a ponta da caneta esferográfica. Considera-se grau um de incapacidade a ausência de resposta ao monofilamento igual ou mais pesado que o de 2 g (cor violeta), ou não resposta ao toque da caneta.
O formulário para avaliação do grau de incapacidade física (Anexo III) deverá ser preenchido e obedecer aos critérios da Organização Mundial da Saúde - OMS expressos no quadro abaixo:
| GRAU | CARACTERÍSTICAS |
| 0 | Nenhum problema com os olhos, as mãos e os pés devido à hanseníase. |
| 1 | Diminuição ou perda da sensibilidade nos olhos. Diminuição ou perda da sensibilidade protetora nas mãos e /ou nos pés. |
| 2 | Olhos: lagoftalmo e/ou ectrópio; triquíase; opacidade corneana central; acuidade visual menor que 0,1 ou incapacidade de contar dedos a 6m de distância. Mãos: lesões tróficas e/ou lesões traumáticas; garras; reabsorção; mão caída. Pés: lesões tróficas e/ou traumáticas; garras; reabsorção; pé caído; contratura do tornozelo. |
Para verificar a integridade da função neural recomenda-se a utilização do formulário de Avaliação Neurológica Simplificada (Anexo IV).
Para avaliação da força motora, preconiza-se o teste manual da exploração da força muscular, a partir da unidade músculo-tendinosa durante o movimento e da capacidade de oposição à força da gravidade e à resistência manual, em cada grupo muscular referente a um nervo específico.
Os critérios de graduação da força muscular podem ser expressos como forte, diminuída e paralisada ou de zero a cinco, conforme o quadro a seguir:
| Força | Descrição | |
| Forte | 5 | Realiza o movimento completo contra a gravidade com resistência máxima. |
| Diminuída | 4 | Realiza o movimento completo contra a gravidade com resistência parcial. |
| 3 | Realiza o movimento completo contra a gravidade. | |
| 2 | Realiza o movimento parcial. | |
| Paralisada | 1 | Contração muscular sem movimento. |
| 0 | Paralisia (nenhum movimento). | |
2.2 - Tratamento Poliquimioterápico - PQT/OMS
2.2.1 - Apresentação das cartelas
| Faixa | Cartela PB | Cartela MB |
| Adulto | Rifampicina (RFM): cápsula de 300 mg (2) | Rifampicina (RFM): cápsula de 300 mg (2) |
| Dapsona (DDS): comprimido de 100 mg (28) | Dapsona (DDS): comprimido de 100 mg (28) | |
| - | Clofazimina (CFZ): cápsula de 100 mg (3) e cápsula de 50 mg (27) | |
| Criança | Rifampicina (RFM): cápsula de 150 mg (1) e cápsula de 300 mg (1) | Rifampicina (RFM): cápsula de 150 mg (1) e cápsula de 300 mg (1) |
| Dapsona (DDS): comprimido de 50 mg (28) | Dapsona (DDS): comprimido de 50 mg (28) | |
| - | Clofazimina (CFZ): cápsula de 50 mg (16) |
2.2.2. Esquemas terapêuticos
O tratamento da hanseníase é ambulatorial, utilizando-se os esquemas terapêuticos padronizados de acordo com a classificação operacional.
Esquema terapêutico para casos PAUCIBACILARES: 6 cartelas
| Adulto | Rifampicina (RFM): dose mensal de 600 mg (2 cápsulas de 300 mg) com administração supervisionada. |
| Dapsona (DDS): dose mensal de 100 mg supervisionada e dose diária de 100 mg autoadministrada. | |
| Criança | Rifampicina (RFM): dose mensal de 450 mg (1 cápsula de 150 mg e 1 cápsula de 300 mg) com administração supervisionada. |
| Dapsona (DDS): dose mensal de 50 mg supervisionada e dose diária de 50 mg autoadministrada. | |
Duração: 6 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada. Critério de alta: o tratamento estará concluído com seis (6) doses supervisionadas em até 9 meses. Na 6ª dose, os pacientes deverão ser submetidos ao exame dermatológico, à avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. |
|
|---|---|
Esquema terapêutico para casos MULTIBACILARES: 12 cartelas
| Adulto | Rifampicina (RFM): dose mensal de 600 mg (2 cápsulas de 300 mg) com administração supervisionada. |
| Dapsona (DDS): dose mensal de 100 mg supervisionada e uma dose diária de 100 mg autoadministrada. | |
| Clofazimina (CFZ): dose mensal de 300 mg (3 cápsulas de 100mg) com administração supervisionada e uma dose diária de 50 mg autoadministrada. | |
| Criança | Rifampicina (RFM): dose mensal de 450 mg (1 cápsula de 150 mg e 1 cápsula de 300 mg) com administração supervisionada. |
| Dapsona (DDS): dose mensal de 50 mg supervisionada e uma dose diária de 50 mg autoadministrada. | |
| Clofazimina (CFZ): dose mensal de 150 mg (3 cápsulas de 50 mg) com administração supervisionada e uma dose de 50 mg autoadministrada em dias alternados. | |
Duração: 12 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada. Critério de alta: o tratamento estará concluído com doze (12) doses supervisionadas em até 18 meses. Na 12ª dose, os pacientes deverão ser submetidos ao exame dermatológico, a avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. Os pacientes MB que excepcionalmente não apresentarem melhora clínica, com presença de lesões ativas da doença, no final do tratamento preconizado de 12 doses (cartelas) deverão ser encaminhados para avaliação em serviço de referência (municipal, regional, estadual ou nacional) para verificar a conduta mais adequada para o caso. |
|
|---|---|
Notas
a) A gravidez e o aleitamento não contraindicam o tratamento PQT padrão.
b) Em mulheres em idade reprodutiva, deve-se atentar ao fato de que a rifampicina pode interagir com anticoncepcionais orais, diminuindo a sua ação.
c) Em crianças ou adulto com peso inferior a 30 kg, ajustar a dose de acordo com o peso conforme o quadro a seguir:
| Dose mensal | Dose diária |
| Rifampicina (RFM) - 10 a 20 mg/kg | - |
| Dapsona (DDS) - 1,5 mg/kg | Dapsona (DDS) - 1,5 mg/kg |
| Clofazimina (CFZ) - 5 mg/kg | Clofazimina (CFZ) - 1 mg/kg |
d) Nos casos de hanseníase neural pura, faz-se o tratamento com PQT de acordo com a classificação (PB ou MB) definida pelo serviço de referência e o tratamento adequado do dano neural. Os pacientes deverão ser orientados para retorno imediato à unidade de saúde, em caso de aparecimento de lesões de pele e/ou de dores nos trajetos dos nervos periféricos e/ou piora da função sensitiva e/ou motora, mesmo após a alta por cura.
e) Quando disponíveis, os exames laboratoriais complementares como hemograma, TGO, TGP e creatinina poderão ser solicitados no início do tratamento para acompanhamento dos pacientes. A análise dos resultados desses exames não deverá retardar o início da PQT, exceto nos casos em que a avaliação clínica sugerir doenças que contraindiquem o início do tratamento.
2.2.3. Esquemas terapêuticos substitutivos
Os esquemas apresentados a seguir deverão ser utilizados nos casos de intolerância grave ou contraindicação a uma ou mais drogas do esquema-padrão PQT/OMS e serão disponibilizados apenas nos serviços de referência municipais, regionais, estaduais ou nacionais.
Casos de intolerância à Dapsona (DDS)
| PAUCIBACILARES | MULTIBACILARES |
| Rifampicina (RFM): dose mensal de 600 mg (2 cápsulas de 300 mg) com administração supervisionada + Clofazimina (CFZ): dose mensal de 300 mg (3 cápsulas de 100 mg) com administração supervisionada + Clofazimina (CFZ): dose diária de 50 mg autoadministrada. |
Rifampicina (RFM): dose mensal de 600 mg (2 cápsulas de 300 mg) com administração supervisionada
|
Duração: 6 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada. Critério de alta: o tratamento estará concluído com 6 (seis) doses supervisionadas em até 9 (nove) meses. Na 6ª dose, os pacientes deverão ser submetidos ao exame dermatológico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. |
Duração: 12 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada. Critério de alta: o tratamento estará concluído com doze (12) doses supervisionadas (12 cartelas MB sem dapsona) + ofloxacino (ou minociclina) em até 18 meses. Na 12ª dose, os pacientes deverão ser submetidos ao exame dermatológico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. Os pacientes MB que excepcionalmente não apresentarem melhora clínica e com presença de lesões ativas da doença, no final do tratamento preconizado de 12 doses (cartelas) deverão ser encaminhados para avaliação em serviço de referência (municipal, regional, estadual ou nacional) para verificar a conduta mais adequada para o caso. |
Casos de intolerância à Clofazimina (CFZ)
| PAUCIBACILARES | MULTIBACILARES |
| Não previsto. | Rifampicina (RFM): dose mensal de 600 mg (2 cápsulas de 300 mg) com administração supervisionada. +Dapsona (DDS): dose mensal de 100 mg supervisionada e dose diária de 100 mg autoadministrada (28 dias). |
| + Ofloxacino (OFX): dose mensal de 400 mg supervisionada e dose diária de 400 mg autoadministrada OU |
| Minociclina (MNC) dose mensal de 100 mg supervisionada e dose diária de 100 mg autoadministrada. | |
Duração: 12 meses Seguimento dos casos: comparecimento mensal para dose supervisionada. clofazimina) + ofloxacino (ou minociclina) em até 18 meses. Na 12ª dose, os pacientes deverão ser Critério de alta: o tratamento estará concluído com 12 (doze) doses supervisionadas (12 cartelas MB sem |
|
submetidos ao exame dermatológico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. Os pacientes MB que excepcionalmente não apresentarem melhora clínica e com presença de lesões ativas da doença, no final do tratamento preconizado de 12 doses (cartelas) deverão ser encaminhados para avaliação aos serviços de referência (municipal, regional, estadual ou nacional) para verificar a conduta mais adequada para o caso. |
Nota: os efeitos adversos da clofazimina, geralmente, são toleráveis e deve-se evitar a suspensão da droga por queixa de pigmentação cutânea.
Casos de intolerância à Rifampicina (RFM)
| PAUCIBACILARES | MULTIBACILARES |
Dapsona (DDS): dose mensal de 100 mg supervisionada e dose diária de 100 mg autoadministrada Minociclina (MNC) dose mensal de 100 mg supervisionada e dose diária de 100 mg autoadministrada. |
Dapsona (DDS): dose mensal de 100 mg supervisionada e dose diária de 100 mg autoadministrada Minociclina (MNC) dose mensal de 100 mg supervisionada e dose diária de 100mg autoadministrada. |
Duração: 6 doses Seguimento dos casos: comparecimento mensal para dose supervisionada e exame dermatoneurológico. Critério de alta: o tratamento estará concluído com 06 doses supervisionadas (6 cartelas PB sem rifampicina) + ofloxacino (ou minociclina) em até 9 meses. Na 6ª dose, os pacientes deverão ser submetidos ao exame dermatológico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. |
Duração: 24 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada e realização de exame dermatoneurológico e baciloscópico na 12ª e 24ª doses. Critério de alta: o tratamento estará concluído com 24 doses supervisionadas de clofazimina e dapsona (24 cartelas MB sem rifampicina) + ofloxacino (ou minociclina) em até 36 meses. Na 24ª dose, os pacientes deverão ser submetidos ao exame dermatológico e baciloscópico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. |
Casos de intolerância à Rifampicina (RFM) e à Dapsona (DDS)
| PAUCIBACILARES | MULTIBACILARES |
Clofazimina (CFZ): dose mensal supervisionada 300mg, e dose diária de 50mg autoadministrada. Minociclina (MNC) dose mensal de 100mg supervisionada e dose diária de 100mg autoadministrada. Duração: 06 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada e exame dermatoneurológico. Critério de alta: o tratamento estará concluído com seis (6) doses supervisionadas em até nove (9) meses. Na 6ª dose, os pacientes deverão ser submetidos ao exame dermatológico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. |
Nos 06 primeiros meses: Nos 18 meses subsequentes: Duração: 24 doses em até 36 meses. Seguimento dos casos: comparecimento mensal para dose supervisionada e realização de exame dermatoneurológico e baciloscópico na 12ª e na 24ª dose. Critério de alta: o tratamento estará concluído com 6 (seis) doses supervisionadas e autoadministradas de clofazimina + minociclina + ofloxacino e 18 (dezoito) doses supervisionadas e autoadministradas de clofazimina + ofloxacino ou clofazimina + minociclina. Na 24ª dose, os pacientes deverão ser submetidos ao exame dermatológico e baciloscópico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. |
Notas
a) Em crianças MB menores de 8 anos de idade: quando houver necessidade de retirada da Dapsona, mantém-se o esquema terapêutico apenas com Rifampicina e Clofazimina.
b) Em crianças menores de 8 anos de idade, tanto MB quanto PB, quando houver necessidade de retirada da Rifampicina, este medicamento deverá ser substituído pelo Ofloxacino na dose de 10 mg/kg/dia, e não pela Minociclina que implica riscos para esta faixa etária.
c) Em gestantes, MB ou PB, com intolerância à Dapsona, o esquema terapêutico recomendado é a associação da Rifampicina com a Clofazimina, pelo risco para o feto do uso da Ofloxacino e da Minociclina.
d) O critério de alta por cura não depende da negativação da baciloscopia do raspado intradérmico.
e) O (a) paciente deve ser orientado (a) a não tomar a dose autoadministrada no dia da dose supervisionada.
2.2.4. Esquemas de tratamento para casos especiais - situações extremas (transtornos mentais, uso de álcool e de outras drogas, entre outras situações).
Em situações extremas, principalmente de casos multibacilares, que não se enquadram nos esquemas acima, recomenda-se a administração mensal supervisionada, do esquema ROM, conforme quadro a seguir:
| FAIXA | CASOS PAUCIBACILARES | CASOS MULTIBACILARES |
| Adulto | Rifampicina (RFM): cápsula de 300 mg (2) | Rifampicina (RFM): cápsula de 300 mg (2) |
| Ofloxacino(OFX): comprimido de 400 mg (1) | Ofloxacino(OFX): comprimido de 400 mg (1) | |
| Minociclina (MNC): comprimido de 100 mg (01) | Minociclina (MNC): comprimido de 100 mg (01) | |
| Duração: 06 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada e exame dermatoneurológico. |
Duração: 24 doses. Seguimento dos casos: comparecimento mensal para dose supervisionada e exame dermatoneurológico. |
|
| Critério de alta: o tratamento estará concluído com 6 (seis) doses supervisionadas em até 9 (nove) meses. Na 6ª dose, os pacientes deverão ser submetidos ao exame dermatológico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. | Critério de alta: o tratamento estará concluído com 24 (vinte e quatro) doses supervisionadas em até 36 (trinta e seis) meses. Na 24ª dose, os pacientes deverão ser submetidos ao exame dermatológico e baciloscópico, às avaliações neurológica simplificada e do grau de incapacidade física e receber alta por cura. |
2.2.5. Seguimento de casos
Os pacientes devem ser agendados para retorno a cada 28 dias. Nessas consultas eles tomam a dose supervisionada no serviço de saúde e recebem a cartela com os medicamentos das doses a serem autoadministradas em domicílio. Esta oportunidade deve ser aproveitada para avaliação do(a) paciente, esclarecimento de dúvidas e orientações. Além disso, deve-se reforçar a importância do exame dos contatos, agendando o exame clínico e a vacinação.
O cartão de agendamento deve ser usado para registro da data de retorno à unidade de saúde e para controle da adesão ao tratamento.
Os pacientes que não comparecerem à dose supervisionada deverão ser visitados em domicílio, no máximo em até 30 dias, buscando-se continuar o tratamento e evitar o abandono.
No retorno para tomar a dose supervisionada, o(a) paciente deve ser submetido(a) à revisão sistemática por médico(a) e?ou enfermeiro(a) responsáveis pelo monitoramento clínico e terapêutico. Essa medida visa identificar reações hansênicas, efeitos adversos aos medicamentos e dano neural. Em caso de reações ou outras intercorrências, os(as) pacientes devem ser examinados a(s) em intervalos menores.
A demonstração e a prática de autocuidado devem fazer parte das orientações de rotina do atendimento mensal sendo recomendada a organização de grupos de pacientes e familiares ou de pessoas de sua convivência que possam apoiá-los na execução dos procedimentos recomendados. A prática das técnicas de autocuidado deve ser avaliada sistematicamente para evitar piora do dano neural por execução inadequada. Em todas as situações, o esforço realizado pelos(as) pacientes deve ser valorizado para estimular a continuidade das práticas de autocuidado apoiado.
Os efeitos adversos aos medicamentos que compõem a PQT não são frequentes e em geral são bem tolerados. No mundo, mais de 25 milhões de pessoas já utilizaram a PQT nos últimos 25 anos.
Nos casos suspeitos de efeitos adversos aos medicamentos da PQT deve-se suspender temporariamente o esquema terapêutico, com imediato encaminhamento do(a) paciente para avaliação em serviço de referência (municipal, regional, estadual ou nacional), com apoio de exames laboratoriais complementares e prescrição da conduta adequada.
Os principais efeitos adversos aos medicamentos da PQT para os quais estão indicados os esquemas substitutivos são: anemia hemolítica, hepatite medicamentosa, meta-hemoglobinemia, agranulocitose, síndrome pseudogripal, síndrome da dapsona, eritrodermia, dermatite esfoliativa e plaquetopenia. Os efeitos mais graves estão relacionados à dapsona, e em geral ocorrem nas primeiras seis semanas de tratamento.
Pessoas com hanseníase que apresentem outras doenças associadas (AIDS, tuberculose, nefropatias, hepatopatias, endocrinopatias), se necessário, devem ser encaminhadas às unidades de saúde de maior complexidade para avaliação.
2.2.6. Critérios de encerramento do tratamento na alta por cura
O encerramento da Poliquimioterapia (alta por cura) deve ser estabelecido segundo os critérios de regularidade ao tratamento: número de doses e tempo de tratamento, de acordo com cada esquema mencionado anteriormente, sempre com avaliação neurológica simplificada, avaliação do grau de incapacidade física e orientação para os cuidados pós-alta.
Situações a serem observadas
a) Condutas para pacientes irregulares: os pacientes que não completaram o tratamento preconizado - PB: 6 (seis) doses em até 9 (nove) meses e MB: 12 (doze) doses em até 18 (dezoito) meses - deverão ser avaliados quanto à necessidade de reinício ou possibilidade de aproveitamento de doses anteriores, visando à finalização do tratamento dentro do prazo preconizado.
b) Condutas para casos MB sem melhora clínica ao final do tratamento preconizado de 12 doses PQT/OMS (cartelas): os pacientes MB que excepcionalmente não apresentarem melhora clínica e com presença de lesões ativas da doença, no final do tratamento preconizado de 12 doses (cartelas), deverão ser encaminhados para avaliação em serviço de referência (municipal, regional, estadual ou nacional). A conduta deverá ser baseada na associação de sinais de atividade da doença, mediante exame clínico e correlação laboratorial (baciloscopia e, se indicada, histopatologia).
Casos MB que iniciam o tratamento com numerosas lesões ou extensas áreas de infiltração cutânea podem ter um risco maior de desenvolver reações e dano neural após completar as 12 doses. Esses casos poderão apresentar uma regressão mais lenta das lesões de pele. A maioria desses doentescontinuará a melhorar após a conclusão do tratamento com 12 doses. É possível, no entanto, que alguns desses casos não demonstrem qualquer melhora e por isso deverão ser avaliados em serviço de referência (municipal, regional, estadual ou nacional) quanto à necessidade de 12 doses adicionais de PQT/MB.
c) Condutas para efeitos adversos da PQT: de acordo com os sinais e sintomas específicos dos efeitos adversos de cada droga, o tratamento deverá ser suspenso temporariamente e o(a) paciente encaminhado (a) para avaliação em unidades de referência. Deverão ser solicitados exames laboratoriais específicos para confirmação e/ou diagnóstico diferencial de outras patologias que podem ocorrer concomitantemente. Se a suspensão do uso do medicamento não for suficiente para a regressão do quadro e os exames laboratoriais apresentarem alterações importantes, o(a) paciente deverá ser encaminhado(a) para avaliação e acompanhamento em serviços de atenção especializada hospitalar.
d) Hanseníase e gestação: em que pese a recomendação de se restringir a ingestão de medicamentos no primeiro trimestre da gravidez, os esquemas padrão PQT/OMS, para tratamento da hanseníase, têm sua utilização recomendada. Contudo, mulheres com diagnóstico de hanseníase e não grávidas que desejem engravidar devem receber aconselhamento para planejar a gestação após a finalização do tratamento. Especial atenção deve ser dada ao período compreendido entre o terceiro trimestre da gravidez e o puerpério, no qual as reações hansênicas podem ter sua frequência aumentada.
e) Hanseníase e tuberculose: para o(a) paciente com tuberculose e hanseníase deve ser mantido o esquema terapêutico apropriado para a tuberculose (lembrando que nesse caso a dose de rifampicina de 600 mg será administrada diariamente), acrescido dos medicamentos específicos para a hanseníase, nas doses e tempos previstos no esquema padrão PQT/OMS:
1. casos paucibacilares: acrescenta-se a dapsona;
2. casos multibacilares: acrescenta-se a dapsona e a clofazimina até o término do tratamento da tuberculose, quando deverá ser acrescida a rifampicina do esquema padrão da hanseníase;
3. casos em que não se utiliza a rifampicina no tratamento da tuberculose, por contraindicação dessa droga: utilizar o esquema substitutivo próprio para esses casos na hanseníase; e
4. casos em que não se utiliza a rifampicina no tratamento da tuberculose por resistência do Mycobacterium tuberculosis a essa droga: utilizar o esquema padrão PQT/OMS da hanseníase.
f) Hanseníase e infecção pelo HIV e/ou AIDS: para o(a) paciente com infecção pelo HIV e/ou AIDS e hanseníase deve ser mantido o esquema PQT/OMS de acordo com a classificação operacional. Especial atenção deve ser dada às reações hansênicas que podem ocorrer com maior gravidade.
g) Hanseníase e outras doenças: em casos de associação da hanseníase com doenças hepáticas, renais ou hematológicas, a escolha do melhor esquema terapêutico para tratar a hanseníase deverá ser discutida com especialistas das referidas áreas.
2.3. Tratamento de reações hansênicas
Para o tratamento das reações hansênicas é imprescindível:
1. diferenciar o tipo de reação hansênica;
2. avaliar a extensão do comprometimento de nervos periféricos, órgãos e outros sistemas;
3. investigar e controlar fatores potencialmente capazes de desencadear os estados reacionais;
4. conhecer as contraindicações, interações e efeitos adversos dos medicamentos utilizados no tratamento da hanseníase e em seus estados reacionais;
5. instituir, precocemente, a terapêutica medicamentosa e medidas coadjuvantes adequadas visando à prevenção de incapacidades; e
6. encaminhar os casos graves para internação hospitalar.
Observe-se que a ocorrência de reações hansênicas não contraindica o início da PQT/OMS, não implica sua interrupção nem é indicação de reinício da PQT, se o paciente já houver concluído seu tratamento.
As reações com ou sem neurites devem ser diagnosticadas por meio da investigação cuidadosa dos sinais e sintomas específicos, valorização das queixas e exame físico geral, com ênfase na avaliação dermatológica e neurológica simplificada. Essas ocorrências deverão ser consideradas como situações de urgência e encaminhadas aos serviços de referência (municipal, regional, estadual ou nacional) para tratamento nas primeiras 24 (vinte e quatro) horas. Nas situações onde há dificuldade de encaminhamento imediato, os seguintes procedimentos deverão ser aplicados até a avaliação:
1. orientar repouso do membro afetado em caso de suspeita de neurite;
2. iniciar prednisona na dose 1 a 1,5 mg/kg/dia (excepcionalmente de 1,5 a 2 mg/kg/dia), devendo-se tomar as seguintes precauções para a sua utilização: garantia de acompanhamento médico, registro do peso, da pressão arterial, da glicemia de jejum no sangue, tratamentos profiláticos da estrongiloidíase e da osteoporose.
O acompanhamento dos casos com reação deverá ser realizado por profissionais com maior experiência ou por unidades de referência (municipal, regional e/ou estadual). Para o encaminhamento deverá ser utilizada a Ficha de Referência/Contra Referência padronizada pelo Município, contendo todas as informações necessárias, incluindo-se a data do início do tratamento, esquema terapêutico, número de doses administradas e o tempo de tratamento.
2.3.1. Tratamento clínico das reações
O tratamento dos estados reacionais é geralmente ambulatorial e deve ser prescrito e supervisionado por médico(a).
a) Reação tipo 1 ou Reação Reversa (RR)
1. Iniciar prednisona na dose de 1 a 1,5 mg/kg/dia (excepcionalmente de 1,5 a 2 mg/kg/dia), conforme avaliação clínica.
2. Manter a poliquimioterapia se o doente ainda estiver em tratamento específico.
3. Imobilizar o membro afetado com tala gessada em caso de neurite associada.
4. Monitorar a função neural sensitiva e motora.
5. Reduzir a dose de corticóide conforme resposta terapêutica.
6. Programar e realizar ações de prevenção de incapacidades.
Na utilização da Prednisona, devem ser tomadas algumas precauções:
1. registro do peso, da pressão arterial e da glicemia de jejum no sangue para controle.
2. tratamento antiparasitário com medicamento específico para Strongiloydes stercoralis prevenindo a disseminação sistêmica deste parasita (Tiabendazol 50 mg/kg/dia, em 3 tomadas por 2 dias ou 1,5 g/dose única, ou Albendazol na dose de 400 mg/dia, durante 3 dias consecutivos).
3. profilaxia da osteoporose: cálcio 1000 mg/dia, vitamina D 400-800 UI/dia ou Bifosfonatos (por exemplo, Alendronato 10 mg/dia, administrado com água, pela manhã, em jejum. Recomenda-se que o desjejum ou outra alimentação matinal deve ser realizado(a), no mínimo, 30 minutos após a ingestão do comprimido do alendronato).
b) Reação tipo 2 ou Eritema Nodoso Hansênico (ENH)
A talidomida é o medicamento de escolha na dose de 100 a 400 mg/dia, conforme a intensidade do quadro. Na impossibilidade do seu uso, prescrever prednisona na dose 1 a 1,5mg/kg peso/dia (excepcionalmente de 1 a 2 mg/kg peso/dia). Além disso, é preciso:
1. manter a poliquimioterapia se o(a) doente ainda estiver em tratamento específico;
2. introduzir corticosteróide em caso de comprometimento de nervos (bem definido após palpação e avaliação da função neural), segundo o esquema já referido;
3. imobilizar o membro afetado em caso de neurite associada;
4. monitorar a função neural sensitiva e motora;
5. reduzir a dose da talidomida e/ou do corticóide conforme resposta terapêutica; e
6. programar e realizar ações de prevenção de incapacidades.
c) Reações tipo 2 (ENH) - indicações da corticoterapia
1. Contraindicações da talidomida.
2. Mulheres grávidas ou sob risco de engravidar (mulheres em idade fértil) - Lei nº 10.651, de 16 de abril de 2003, que dispõe sobre o uso da talidomida).
3. Presença de lesões oculares reacionais, com manifestações de hiperemia conjuntival com ou sem dor, embaçamento visual, acompanhadas ou não de manifestações cutâneas.
4. Edema inflamatório de mãos e pés (mãos e pés reacionais).
5. Glomerulonefrite; orquiepididimite; artrite; vasculites; eritema nodoso necrotizante.
6. Reações tipo eritema polimorfo-símile, síndrome de sweet-simile.
d) Conduta nos casos de reação crônica ou subintrante
A reação subintrante é a reação intermitente, cujos surtos são tão frequentes que, antes de terminado um, surge o outro. Esses casos respondem ao tratamento com corticosteroides e/ou talidomida, mas tão logo a dose seja reduzida ou retirada, a fase aguda recrudesce. Isso pode acontecer mesmo na ausência de doença ativa e perdurar por muitos anos após o tratamento da doença. Nesses casos recomenda-se:
1. observar a coexistência de fatores desencadeantes, como parasitose intestinal, infecções concomitantes, cárie dentária, estresse emocional; e
2. após excluir atividade de doença (recidiva), se houver disponibilidade de clofazimina avulsa (50 mg ou 100 mg) em centros de referência, utilizar o esquema: clofazimina em dose inicial de 300 mg/dia por 30 dias; reduzir para 200 mg/dia por 30 dias e em seguida para 100 mg/dia por mais 30 dias, associada ao corticoesteroide ou à talidomida.
e) Esquema terapêutico alternativo para reação tipo 2
Utilizar a pentoxifilina, após alimentação, na dose de 1200 mg/dia, dividida em doses de 400 mg de 8/8 horas, associada ou não ao corticosteroide. Sugere-se iniciar com a dose de 400 mg/dia, com aumento de 400 mg a cada semana, no total de 3 semanas para alcançar a dose máxima e minimizar os efeitos gastrintestinais. Pode ser uma opção para os casos onde a talidomida for contraindicada, como em mulheres em idade fértil. A pentoxifilina pode beneficiar os quadros com predomínio de vasculites. Reduzir a dose conforme resposta terapêutica, após pelo menos 30 dias, observando a regressão dos sinais e sintomas gerais e dermatoneurológicos.
e) Tratamento cirúrgico das neurites
Este tratamento é indicado depois de esgotados todos os recursos clínicos para reduzir a compressão do nervo periférico por estruturas anatômicas constritivas próximas. O (a) paciente deverá ser encaminhado(a) para avaliação em unidade de referência de maior complexidade para descompressão neural cirúrgica, de acordo com as seguintes indicações:
1. abscesso de nervo;
2. neurite que não responde ao tratamento clínico padronizado dentro de quatro (4) semanas;
3. neurites subintrantes ou reentrantes; e
4. neurite do nervo tibial após avaliação, por ser, geralmente, silenciosa e, nem sempre, responder bem ao corticoide. A cirurgia pode auxiliar na prevenção da ocorrência de úlceras plantares.
f) Dor neural não controlada e/ou crônica
A dor neuropática (neuralgia) pode ocorrer durante o processo inflamatório, associado ou não à compressão neural ou por sequela da neurite e deve ser contemplada no tratamento da neuropatia.
Pacientes com dores persistentes e quadro sensitivo e motor normal ou sem piora devem ser encaminhados aos centros de referência para o tratamento adequado.
Para aqueles com quadro de neurite de difícil controle, os serviços de referência poderão também adotar protocolo clínico de pulsoterapia com metilprednisolona endovenosa na dose de 1g por dia até melhora acentuada dos sinais e sintomas, até o máximo de três pulsos seguidos, em ambiente hospitalar, por profissional experiente, quando será substituída por prednisona via oral.
Nos pacientes com dor persistente e quadro sensitivo e motor normal ou sem piora, poderão ser utilizados antidepressivos tricíclicos (Amitriptilina, Nortriptilina,) ou anticonvulsivantes (Carbamazepina, Gabapentina), observando-se as interações medicamentosas correspondentes, como apresentado a seguir.
Antidepressivos tricíclicos:
| FÁRMACO | APRESENTAÇÃO | DOSE HABITUAL/DIA | DOSE MÁXIMA/DIA |
| Cloridrato de Amitriptilina | 25 mg comprimido | 25-150 mg | 300 mg |
| Cloridrato de Nortriptilina | 25 mg e 50 mg cápsula | 10-50 mg (0,2-3 mg kg) | 150 mg |
Anticonvulsivantes:
| APRESENTAÇÃO | DOSE HABITUAL/DIA | DOSE MÁXIMA/DIA | |
| Carbamazepina | 200 mg comprimido; 20 mg/ml suspensão oral |
200-1200 mg | 3000 mg |
| Gabapentina | 300 mg e 400 mg cápsula | 900-2400 mg | 3600 mg |
2.4. Prevenção e tratamento de incapacidades
A principal forma de prevenir a instalação de deficiências e incapacidades físicas é o diagnóstico precoce. A prevenção de deficiências (temporárias) e incapacidades (permanentes) não deve ser dissociada do tratamento PQT. Essas ações devem fazer parte da rotina dos serviços de saúde e serem recomendadas para todos os pacientes.
A avaliação neurológica deve ser realizada:
1. no início do tratamento;
2. a cada três meses durante o tratamento se não houver queixas;
3. sempre que houver queixas, tais como: dor em trajeto de nervos, fraqueza muscular, início ou piora de queixas parestésicas;
4. no controle periódico de pacientes em uso de corticóides, em estados reacionais e neurites;
5. na alta do tratamento; e
6. no acompanhamento pós-operatório de descompressão neural com 15 (quinze), 45 (quarenta e cinco), 90 (noventa) e 180 (cento e oitenta) dias.
2.4.1. Técnicas simples de autocuidado
A prevenção das incapacidades físicas e deformidades decorrentes da hanseníase é realizada por meio de técnicas simples e de orientação ao paciente para a prática regular de autocuidado apoiado. Elas precisam ser aplicadas e ensinadas nas unidades básicas de saúde durante o acompanhamento do(a) paciente e após a alta.
Autocuidados são procedimentos, técnicas e exercícios que o (a) próprio paciente, devidamente apoiado (a), incentivado (a) e capacitado (a) poderá realizar regularmente no seu domicílio e em outros ambientes. Os pacientes devem ser orientados a fazer a auto inspeção diária e, se necessário, estimulados a usar proteção, especialmente voltada para os olhos, nariz, mãos e pés, O quadro a seguir apresenta exemplos de tipos de exercícios de autocuidado relacionados à alteração da força muscular.
| Força | Descrição | Orientação | |
| Forte | 5 | Realiza o movimento completo contra a gravidade com resistência máxima. | Não necessita de exercícios. |
| Diminuída | 4 | Realiza o movimento completo contra a gravidade com resistência parcial. | Exercícios ativos com resistência. |
| 3 | Realiza o movimento completo contra a gravidade. | Exercícios ativos sem ou com pouca resistência. | |
| 2 | Realiza o movimento parcial. | Alongamentos e exercícios passivos. Exercícios com ajuda da outra mão. Exercícios ativos sem resistência. | |
| Paralisada | 1 | Contração muscular sem movimento. | Alongamento e exercícios passivos. Exercícios com ajuda da outra mão. |
| 0 | Paralisia (nenhum movimento). | Alongamento e exercícios passivos. | |
2.4.2. Indicação de cirurgia de reabilitação
O(a) paciente com incapacidade instalada, apresentando mão em garra, pé caído e lagoftalmo, bem como outras incapacidades como madarose superciliar, desabamento da pirâmide nasal, queda do lóbulo da orelha, atrofia cutânea da face, deverá ser encaminhado para avaliação e indicação de cirurgia de reabilitação em centros de atenção especializada hospitalar, de acordo com os seguintes critérios: ter completado o tratamento PQT e estar sem apresentar estados inflamatórios reacionais e/ou uso de medicamentos antirreacionais há pelo menos um ano.
2.5. Situações pós-alta por cura
2.5.1. Reações pós-alta por cura
Pacientes que, no momento da alta por cura, apresentam reações ou deficiências sensitivomotoras e/ou incapacidades deverão ser monitorados.
Os pacientes deverão ser orientados para retorno imediato à unidade de saúde, em caso de aparecimento de novas lesões de pele e/ou de dores nos trajetos dos nervos periféricos e/ou piora da função sensitiva e/ou motora.
2.5.2. Recidiva
Os casos de recidiva em hanseníase são raros em pacientes tratados regularmente com os esquemas poliquimioterápicos recomendados. Geralmente as recidivas ocorrem em período superior a cinco anos após a cura. O diagnóstico diferencial entre reação e recidiva deverá ser baseado na associação de exames clínicos e laboratoriais, especialmente, a baciloscopia nos casos MB.
a) Critérios clínicos para a suspeição e diagnóstico de recidiva:
Os casos que não responderem ao tratamento proposto para os estados reacionais deverão ser encaminhados aos serviços de referência (municipal, regional, estadual ou nacional) para confirmação de recidiva, ocasião em que o paciente deverá portar a ficha de investigação de suspeita de recidiva preenchida.
b) Casos paucibacilares (PB): (i) paciente que, após alta por cura, apresentar dor no trajeto de nervos, novas áreas com alterações de sensibilidade, lesões novas e/ou exacerbação de lesões anteriores que não respondem ao tratamento com corticosteróide, por pelo menos 90 (noventa) dias; (ii) pacientes com surtos reacionais tardios, em geral, cinco anos após a alta.
c) Casos multibacilares (MB): (i) paciente que, após alta por cura, apresentar lesões cutâneas e/ou exacerbação de lesões antigas, novas alterações neurológicas que não respondem ao tratamento com talidomida e/ou corticosteroide nas doses e prazos recomendados, baciloscopia positiva e quadro compatível com pacientes virgens de tratamento; (ii) pacientes com surtos reacionais tardios, em geral, cinco anos após a alta; (iii) aumento do índice baciloscópico em 2+, em qualquer sítio de coleta, comparandose com um exame anterior do paciente após-alta da PQT (se houver) sendo os dois coletados na ausência de estado reacional ativo.
Principais aspectos para distinção entre estados reacionais e recidiva
| Características | Reação | Recidiva |
| Período de ocorrência | Frequente durante a PQT e menos frequente no período de dois a três anos após término do tratamento. | Em geral, período superior a cinco anos após término da PQT |
| Surgimento | Súbito e inesperado | Lento e insidioso |
| Lesões antigas | Algumas ou todas as lesões podem se tornar eritematosas, brilhantes, intumescidas e infiltradas | Geralmente imperceptíveis |
| Lesões recentes | Em geral, múltiplas | Poucas |
| Ulceração | Pode ocorrer | Raramente ocorre |
| Regressão | Presença de descamação | Ausência de descamação |
| Comprometimento neural | Muitos nervos podem ser rapidamente envolvidos ocorrendo dor e alterações sensitivo-motoras | Poucos nervos podem ser envolvidos, com alterações |
| Resposta a medicamentos antirreacionais. | Excelente | Não pronunciada |
Fonte: Adaptado do Manual da OMS, 2ª ed. 1989.
Apesar da eficácia comprovada dos esquemas PQT/OMS, a vigilância da resistência medicamentosa deve ser realizada. Para tanto, as unidades de referência devem encaminhar coleta de material de casos multibacilares com recidiva confirmada aos centros de referência nacionais que realizam essa vigilância.
2.5.3. Prevenção e tratamento de incapacidades
Todas as medidas recomendadas para o (a) paciente em tratamento devem ser extensivas ao período pós-alta por cura, especialmente dos casos que apresentam graus 1 e 2 para acompanhamento das práticas de autocuidado, adaptação de calçados e tratamento de feridas e reabilitação cirúrgica. O (a) paciente deve ser orientado (a) para o retorno pós-alta por cura, de acordo com as suas necessidades.
2.5.4. Atenção às áreas de ex-colônias de hanseníase
Apesar do isolamento compulsório, no Brasil, ter sido abolido em 1962, muitas pessoas permaneceram residindo em ex-colônias ou em seus arredores. Outras foram internadas por razões sociais até o início dos anos oitenta, em alguns Estados. Recomenda-se, portanto, que essas populações sejam alvo das seguintes ações de vigilância e controle de hanseníase:
a) vigilância de contatos ou exame de coletividade;
b) investigação dos casos de recidiva, pela possibilidade de ocorrência de resistência medicamentosa em pessoas submetidas a monoterapia irregular com dapsona;
c) ações de prevenção e reabilitação física, psicossocial e profissional;
d) integração dessas instituições à rede de serviços do SUS; e
e) observação e orientação do (a) paciente que se enquadra nos critérios da Lei nº 11.520 de 18/09/2007.
3. vigilância epidemiológica
A vigilância epidemiológica envolve a coleta, processamento, análise e interpretação dos dados referentes aos casos de hanseníase e seus contatos. A produção e divulgação das informações subsidiam análises e avaliações da efetividade das intervenções e embasam o planejamento de novas ações e recomendações a serem implementadas.
A vigilância epidemiológica deve ser organizada em todos os níveis de atenção, da unidade básica de saúde à atenção especializada ambulatorial e hospitalar, de modo a garantir informações sobre a distribuição, a magnitude e a carga de morbidade da doença nas diversas áreas geográficas. Ela propicia o acompanhamento rotineiro das principais ações estratégicas para o controle da hanseníase.
3.1. Descoberta e notificação de caso de hanseníase
A descoberta de caso de hanseníase é feita por meio da detecção ativa (investigação epidemiológica de contatos, e exame de coletividade, como inquéritos e campanhas) e passiva (demanda espontânea e encaminhamento).
Considera-se caso novo de hanseníase a pessoa que nunca recebeu qualquer tratamento específico.
A hanseníase é uma doença de notificação compulsória em todo o território nacional e de investigação obrigatória. Cada caso diagnosticado deve ser notificado na semana epidemiológica de ocorrência do diagnóstico, utilizando-se a ficha de notificação e investigação do Sistema de Informação de Notificação de Agravos Nacional - Sinan (Anexo I) nos três níveis de atenção à saúde. A notificação deve ser enviada em meio físico, magnético ou virtual, ao órgão de vigilância epidemiológica hierarquicamente superior, permanecendo uma cópia no prontuário. As fichas de notificação de casos devem ser preenchidas por profissionais das unidades de saúde onde o (a) paciente foi diagnosticado (a).
A notificação de casos de recidiva deverá ser realizada pelo serviço de referência que procedeu a confirmação diagnóstica. Após avaliação, os casos confirmados e sem complicação deverão ser contrarreferenciados para tratamento e acompanhamento na unidade básica.
3.2. Acompanhamento dos casos
Por ser a hanseníase uma doença infecciosa crônica, os casos notificados demandam atualização das informações do acompanhamento pela unidade de saúde, por meio do preenchimento mensal do Boletim de Acompanhamento de Hanseníase do Sinan (Anexo V).
O Boletim de Acompanhamento de Casos deve ser encaminhado pela unidade de saúde, ao final de cada mês, ao nível hierárquico superior informatizado, contendo as seguintes informações: (i) data do último comparecimento; (ii) classificação operacional atual; (iii) esquema terapêutico atual; (iv) número de doses de PQT/OMS administradas; (v) episódio reacional durante o tratamento; (vi) número de contatos registrados e examinados; e (vii), em caso de saída, tipo, data e grau de incapacidade na alta por cura.
A saída por "abandono" deverá ser informada quando o doente que ainda não concluiu o tratamento não compareceu ao serviço de saúde nos últimos 12 meses, tanto nos casos PB quanto nos MB.
As alterações dos casos no Sinan só poderão ser feitas no primeiro nível informatizado.
3.3. Investigação epidemiológica de contato
A investigação consiste no exame dermatoneurológico de todos os contatos intradomiciliares dos casos novos detectados, independentemente da classificação operacional e do repasse de orientações sobre período de incubação, transmissão e sinais e sintomas precoces da hanseníase.
A investigação epidemiológica tem por finalidade a descoberta de casos entre aqueles que convivem ou conviveram com o doente e suas possíveis fontes de infecção.
Para fins operacionais, considera-se contato intradomiciliar toda e qualquer pessoa que resida ou tenha residido com o doente de hanseníase nos últimos cinco anos.
3.3.1. Recomendações sobre o uso da vacina BCG (Bacilo de Calmette-Guërin) para os contatos intradomiciliares de casos de hanseníase
A vacina BCG-ID deverá ser aplicada nos contatos intradomiciliares sem presença de sinais e sintomas de hanseníase no momento da avaliação, independentemente de serem contatos de casos PB ou MB. A aplicação da vacina BCG depende da história vacinal e segue as recomendações do quadro a seguir:
| Avaliação da cicatriz vacinal | Conduta |
| Sem cicatriz | Prescrever uma dose |
| Com uma cicatriz de BCG | Prescrever uma dose |
| Com duas cicatrizes de BCG | Não prescrever nenhuma dose |
Fonte: Caderno da Atenção Básica- nº 21, DAB/SAS/MS, 2.ed. rev.2008.
Notas
a) Todo contato de hanseníase deve receber orientação de que a BCG não é uma vacina específica para este agravo e neste grupo é destinada, prioritariamente, aos contatos intradomiciliares.
b) Contatos intradomiciliares de hanseníase com menos de 1 ano de idade, já vacinados, não necessitam da aplicação de outra dose de BCG.
c) Contatos intradomiciliares de hanseníase com mais de 1 ano de idade, já vacinados com a primeira dose, devem seguir as instruções do quadro acima.
d) Na incerteza de cicatriz vacinal, no exame dos contatos intradomiciliares, recomenda-se aplicar uma dose independentemente da idade.
e) As contraindicações para aplicação da vacina BCG são as mesmas referidas pelo Programa Nacional de Imunização -PNI disponíveis no endereço eletrônico: http://portal.saude.gov.br/portal/arquivos/pdf/manual_pos-vacinacao.pdf
f) É importante considerar a situação de risco dos contatos possivelmente expostos ao HIV e outras situações de imunodepressão, incluindo corticoterapia. Para pessoas HIV positivas ou com AIDS, devem ser seguidas as recomendações específicas para imunização com agentes biológicos vivos ou atenuados disponíveis no seguinte endereço eletrônico: www.aids.gov.br/final/biblioteca/imunizacao/imuniza.htm.
3.4. Monitoramento e avaliação
3.4.1. Indicador do Pacto pela Vida
a) Proporção de cura dos casos novos de hanseníase diagnosticados nos anos das coortes
3.4.2. Ações Prioritárias da Programação das Ações de Vigilância em Saúde - PAVS
a) Examinar os contatos intradomiciliares dos casos novos de hanseníase diagnosticados no ano da avaliação.
b) Avaliar no diagnóstico o grau de incapacidade física dos casos novos de hanseníase.
c) Avaliar o grau de incapacidade física dos casos curados no ano de avaliação.
d) Realizar capacitação de pessoal- estados, para ações de controle da hanseníase.
3.4.3. Indicadores recomendados para o monitoramento e avaliação da endemia
a) Da força de morbidade, de magnitude da hanseníase e perfil epidemiológico.
1. Coeficiente de detecção anual de casos novos de hanseníase por 100.000 habitantes.
2. Coeficiente de detecção anual de casos novos de hanseníase em menores de 15 anos de idade por 100.000 habitantes.
3. Proporção de casos de hanseníase com grau 2 de incapacidade física no momento do diagnóstico, entre os casos novos detectados e avaliados no ano.
4. Proporção de casos de hanseníase com grau 2 de incapacidade física, entre os casos avaliados no momento da alta por cura.
5. Coeficiente de grau 2 de incapacidade física dos casos novos por 100.000 habitantes no momento do diagnóstico.
6. Coeficiente de prevalência anual de hanseníase por 10.000 habitantes.
b) Da qualidade das ações e serviços (indicadores operacionais)
1. Proporção de casos novos de hanseníase com o grau de incapacidade física avaliado no momento do diagnóstico.
2. Proporção de casos de hanseníase avaliados quanto ao grau de incapacidade física no momento da alta por cura.
3. Proporção de contatos examinados entre os contatos registrados dos casos novos diagnosticados no ano.
4. Proporção de cura de hanseníase entre os casos novos diagnosticados nos anos das coortes.
5. Proporção de casos de hanseníase em abandono de tratamento entre os casos novos diagnosticados nos anos das coortes.
3.4.4. Indicadores Recomendados para o Monitoramento e Avaliação da Hanseníase
a) Indicadores da força de morbidade, magnitude e perfil epidemiológico
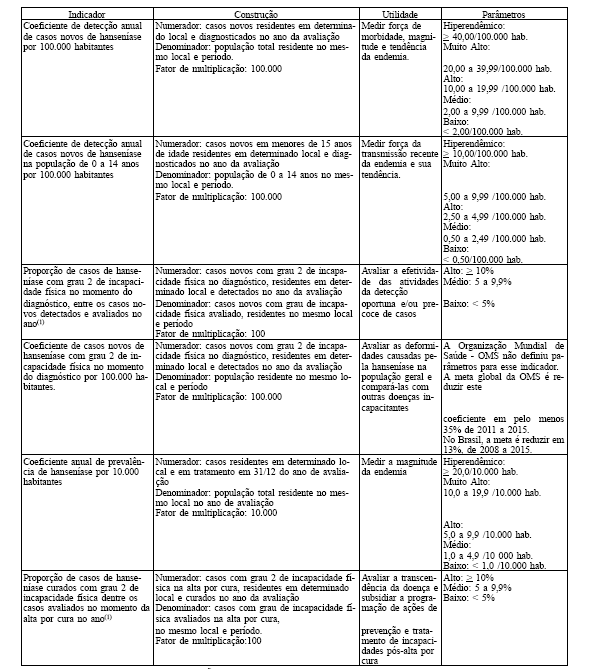
b) Indicadores da qualidade das ações e serviços (operacionais)


Notas referentes aos dois quadros acima
(1) Indicador calculado somente quando o percentual de casos com grau de incapacidade física avaliado for maior ou igual a 75%
(2) Indicador a ser calculado por local de residência atual do paciente. Deverão ser retirados do denominador apenas os casos considerados como erro diagnóstico.
(3) Os anos das coortes são diferenciados conforme a classificação operacional atual e data de diagnóstico de hanseníase:
a) Paucibacilar (PB) - todos os casos novos paucibaciliares que foram diagnosticados 1 ano antes do ano da avaliação;
b) Multibacilar (MB) - todos os casos novos multibaciliares que foram diagnosticados 2 anos antes do ano da avaliação.
4. Organização das Ações de Controle da Hanseníase
4.1. Programação de medicamentos
É de responsabilidade da unidade básica de saúde disponibilizar o tratamento completo Poliquimioterápico (PQT/OMS) para cada caso conforme faixa etária e classificação operacional. A programação deverá ser feita de acordo com o número de casos PB e MB esperados. O armazenamento da medicação deve ser feito em local arejado, sem umidade, calor ou luminosidade excessiva.
É de responsabilidade dos serviços de referência municipais, regionais, estaduais e nacionais disponibilizar o tratamento completo para cada caso que necessitar dos esquemas substitutivos.
O estoque regulador de tratamento PQT/OMS para a assistência nos três níveis de complexidade e dos medicamentos dos esquemas substitutivos e antirreacionais para os Centros de Referência municipais, regionais, estaduais e nacionais é estimado a partir do número de casos novos detectados no ano anterior, conforme matriz programática específica.
O Ministério da Saúde é responsável pela programação, aquisição e distribuição nacional dos medicamentos, com a participação das Secretarias Estaduais de Saúde. Cabe às Secretarias Estaduais e Municipais de Saúde a gestão da distribuição às unidades de saúde onde são dispensados, zelando para que não haja descontinuidade na oferta desses medicamentos.
4.2. Outros insumos
Os medicamentos antirreacionais também são adquiridos e distribuídos às Secretarias de Saúde pelo Ministério da Saúde. As Secretarias e Unidades de Saúde devem dar atenção ao cumprimento da Lei nº 10.651, de 16 de abril de 2003, que dispõe sobre o uso da talidomida para mulheres em idade fértil.
Da mesma forma, devem-se seguir protocolos para corticoterapia prolongada e uso dos insumos para apoio à prevenção de incapacidades físicas de olhos, mãos e pés, durante e após o tratamento, conforme indicação.
Outros insumos, como material para testes de sensibilidade e para coleta de material para baciloscopia devem estar disponíveis em todos os serviços de saúde. Os serviços de referência devem dispor de insumos para exames complementares na elucidação de casos de difícil diagnóstico.
4.3. Referência e Contrarreferência
Para atenção integral à pessoa com hanseníase e suas complicações ou seqüelas, nos serviços com incorporação de tecnologias diferenciadas na rede de saúde, deve-se estruturar, organizar e oficializar as referências estaduais, regionais e municipais, e o sistema de contrarreferência, conforme as políticas vigentes do SUS, definidas através de pactuações nos colegiados de gestão regionais e comissões bipartites e tripartite, que estabelecem as atribuições das Secretarias de Saúde dos Estados, do Distrito Federal e dos Municípios, de acordo com as respectivas condições de gestão e divisão de responsabilidades.
Na presença de intercorrências clínicas, reações adversas ao tratamento, reações hansênicas, recidivas e necessidade de reabilitação cirúrgica, além de dúvidas no diagnóstico e na conduta, o caso deverá ser encaminhado para os serviços de referência.
Esse encaminhamento deverá ser realizado após agendamento prévio na unidade de referência, acompanhado de formulário contendo todas as informações necessárias ao atendimento (motivo do encaminhamento, resumo da história clínica, resultados de exames realizados, diagnóstico, evolução clínica, esquema terapêutico e dose a que o paciente está submetido, entre outras).
Do mesmo modo, a contrarreferência deverá ser acompanhada de formulário próprio, contendo informações detalhadas a respeito do atendimento prestado e das condutas e orientações para o seguimento do (a) paciente no estabelecimento de origem.
Diante da necessidade de atendimento psicológico ou psiquiátrico, a pessoa com hanseníase ou seus familiares devem ser encaminhados para acompanhamento em saúde mental, na própria unidade básica ou em serviço de referência.
4.3. Organização do sistema de informação
4.3.1. Prontuário e documentação
O prontuário da pessoa com hanseníase deverá ser o mesmo utilizado para os demais atendimentos realizados na unidade de saúde, acrescido de anexos constituídos por impressos específicos como cópia da ficha de notificação, ficha de avaliação neurológica simplificada e do grau de incapacidade física e informações sobre a evolução do caso.
O arquivamento dos prontuários dos casos de hanseníase, em registro nas unidades, deve obedecer aos processos administrativos internos da organização institucional. É importante reiterar que constem do prontuário os seguintes formulários:
a) cópia da ficha de notificação/investigação do Sinan (Anexo I);
b) protocolo complementar de investigação diagnóstica de casos de hanseníase em menores de 15 anos - PCID < 15 (Anexo II);
c) formulário para avaliação do grau de incapacidade (Anexo III);
d) formulário para avaliação neurológica simplificada (Anexo IV);
e) boletim de acompanhamento de hanseníase (Anexo V);
f) ficha de investigação de suspeita de recidiva (Anexo VI);
g) formulário de vigilância de contatos intradomiciliares de hanseníase (Anexo VII); e
h) outros formulários que se fizerem necessários para o acompanhamento eficiente dos doentes.
Informações sobre a evolução clínica e psicossocial, administração das doses supervisionadas e vigilância de contatos deverão constar do registro regular no prontuário de todos os pacientes.
Aos casos de suspeição diagnóstica de hanseníase em menores de 15 anos recomenda-se aplicar o Protocolo Complementar de Investigação Diagnóstica de Casos de Hanseníase em Menores de 15 anos - PCID < 15, conforme Guia de Vigilância Epidemiológica do Ministério da Saúde, 2009 (Anexo II).
4.3.2. Do Acompanhamento e Agendamento/Aprazamento
Cartões de agendamento devem ser utilizados para registro do retorno à unidade de saúde a cada 28 (vinte e oito) dias para tomada da dose supervisionada e controle da adesão ao tratamento.
No ato do comparecimento à unidade de saúde para receber a dose supervisionada da medicação, o paciente deve ser submetido à revisão sistemática por médico e/ou enfermeiro responsáveis pelo monitoramento clínico e terapêutico objetivando a identificação de reações hansênicas, de efeitos adversos aos medicamentos em uso e dano neural.
Recomenda-se que nesse momento seja agendada a vinda dos contatos intradomiciliares à unidade de saúde para exame clínico, orientação e administração da vacina BCG, conforme preconizado.
Para monitorar a ocorrência de recidiva, recomenda-se que as gerências estaduais e municipais investiguem as entradas por recidiva no Sinan e a utilização da Ficha de Investigação de Suspeita de Recidiva (Anexo VI).
4.3.3. Fluxo de informação
O fluxo de informações em hanseníase deverá ser construído segundo a lógica do envio sistemático dos dados e atualização permanente do sistema de informações, desde o nível municipal até a esfera federal. Todos os casos detectados deverão ser notificados utilizando-se a Ficha de Notificação e Investigação (Anexo I). Esta ficha deve ser enviada semanalmente à Secretaria Municipal de Saúde para inserção no Sinan, e em seguida, encaminhada à Secretaria Estadual, conforme normas e rotinas estabelecidas pela Gerência Técnica do Sinan (GT - Sinan) da Secretaria de Vigilância em Saúde do Ministério da Saúde.
O Município é responsável por imprimir e enviar mensalmente às unidades de saúde o Boletim de Acompanhamento (Anexo V) para atualização das informações. Após atualização, as unidades de saúde deverão devolvê-lo à vigilância epidemiológica para a digitação no Sinan.
5. Comunicação e Educação em Saúde
Um dos componentes do PNCH compreende ações de comunicação em saúde, educação permanente e mobilização social. Em consonância com as políticas vigentes, deve-se promover a participação de diferentes atores sociais no planejamento, execução e avaliação, favorecendo a democratização e a descentralização dessas ações.
As ações de comunicação são fundamentais à divulgação das informações sobre hanseníase dirigidas à população em geral e, em particular, aos profissionais de saúde e às pessoas atingidas pela doença e às de sua convivência. Essas ações devem ser realizadas de forma integrada à mobilização social.
É recomendável que a divulgação de informações sobre hanseníase dirigida à população em geral, às pessoas atingidas pela doença e aos profissionais de saúde seja feita de forma integrada às ações de mobilização e de participação social.
As práticas de educação em saúde para controle da hanseníase devem estar baseadas na política de educação permanente e na política nacional de promoção da saúde e compreendem, pelo menos, orientações sobre a atenção integral, estímulo ao auto-exame e investigação dos contatos domiciliares, autocuidado apoiado, prevenção e tratamento de incapacidades físicas e suporte psicológico durante e após o tratamento.
A educação permanente em saúde, ao proporcionar a formação dos profissionais de saúde, gestores e usuários, é uma estratégia essencial à atenção integral humanizada e de qualidade, ao fortalecimento do SUS e à garantia de direitos e da cidadania. Para tanto, faz-se necessário estabelecer ações intersetoriais envolvendo a educação e a saúde, de acordo com a Portaria n º 1.996/GM/MS, de 20 de agosto de 2007, que dispõe sobre as diretrizes para implementação da política nacional de educação permanente em saúde.
Recomenda-se que a educação permanente em saúde contemple - na hanseníase - a reorientação das práticas de formação, atenção, gestão, formulação de políticas e controle social e seja realizada de forma intersetorial com outras áreas governamentais, sociedades científicas, conselhos reguladores e órgãos formadores de profissionais da saúde e entidades não governamentais.
De acordo com as recomendações do Pacto pela Saúde, caberá às três esferas de governo trabalhar em parceria com as demais instituições e entidades da sociedade civil para a divulgação de informações atualizadas sobre a hanseníase e atenção integral ao portador de hanseníase ou de suas sequelas.